Le service d'hépato-gastroentérologie de l’hôpital de la Croix-Rousse prend en charge les maladies digestives et du foie ainsi que l'oncologie digestive (cancers de l’estomac, colorectal, foie, voies biliaires)
Le service d'hépatologie et gastroentérologie de l’hôpital de la Croix-Rousse est un service de référence permettant de prendre en charge l’ensemble des maladies du foie et leurs complications.
Le service d’hépato-gastroentérologie de l’hôpital Edouard Herriot est historiquement un service pionnier dans les spécialités embrassant l’ensemble de la discipline. Reconnu au niveau national et international pour la qualité de ses travaux, les médecins proposent une offre complète et d’excellence.
Le service de gynécologie-obstétrique de l’hôpital de la Croix-Rousse assure la prise en charge de la grossesse, dans une maternité hautement sécurisée (de niveau III) ainsi que la prise en charge de toutes les pathologies gynécologiques et mammaires, cancéreuses ou non.
Le service de cardiologie de Lyon Croix-Rousse pilote la Fédération de cardiologie Croix-Rousse / hôpital Lyon Sud, qui propose une filière unique de prise en charge sur les deux sites des HCL et un accès facilité à la plateforme interventionnelle du site de la Croix-Rousse.
Le service d’exploration fonctionnelle respiratoire – médecine du sport et de l’activité physique est un service avec une activité de consultation et d’évaluation des pathologies respiratoires et liées à l’activité physique, de suivi de sportifs de haut niveau, et de réentrainement à l’effort dans le cadre de pathologies chroniques ou chez les sujets sédentaires.
Le service d'explorations fonctionnelles digestives de l'hôpital Edouard Herriot propose des consultations spécialisées pour l'exploration et la prise en charge des troubles du fonctionnement de l’appareil digestif.
Le service de dermatologie de l’hôpital Edouard Herriot traite les pathologies inflammatoires et auto-immunes de la peau et de ses annexes (poils, cheveux, ongles, glandes sébacées et sudorales). Il prend en charge chirurgicalement, en ambulatoire, les cancers cutanés et les atteintes des ongles. Il propose un accès à la dermatologie esthétique
Le service de chirurgie vasculaire et endovasculaire du Pr Millon prend en charge toutes les pathologies touchant le système de circulation du sang (veines et artères). L’équipe chirurgicale forte de 11 chirurgiens assure toute l’année, 24/24h, la continuité des soins des patients.
Le service de chirurgie orthopédique et médecine du sport de l’hôpital de la Croix-Rousse prend en charge les pathologies du sport et de l’arthrose avec trois pôles d’intérêt que sont le genou, la hanche et l’épaule.
Le service universitaire de chirurgie orthopédique de la main et du membre supérieur de l'hôpital Edouard Herriot est le service référent des Hospices Civils de Lyon dans la prise en charge de toutes les pathologies de la main (SOS main), du poignet, du coude et de l'épaule d’origines traumatiques ou non, aigües ou chroniques.
Le service de chirurgie orthopédique et urgences traumatologiques de l’hôpital Edouard Herriot prend en charge les affections dégénératives (arthrose), les affections liées à la pathologie sportive, les séquelles de traumatisme (chirurgie reconstructrice secondaire) et les pathologies infectieuses et tumorales osseuses des membres inférieurs.
Le service de chirurgie maxillo-faciale de l’hôpital de la Croix Rousse traite les pathologies de la tête, de la face, du cou, et de la cavité buccale chez l'adulte et le grand enfant (à partir de 14 ans).
Il est organisé en deux unités fusionnées : l’unité de chirurgie maxillo-faciale et l’unité de chirurgie orale.
Fresque : il était une fois le lactarium
Fresque : il était une fois le lactarium
L'unique lactarium de la région Auvergne-Rhône-Alpes se situe à l'hôpital de la Croix-Rousse. Cette structure alimentée par des dons bénévoles permet de stocker du lait pour un usage interne ou externe et ainsi de sauver des centaines de bébés prématurés.
Dans le cadre des Journées Européennes du Patrimoine 2023, le lactarium LARA a ouvert ses portes au grand public afin de faire découvrir son activité.
Cette fresque permet de retracer l'histoire du lactarium.

Axe de recherche pédiatrie
Axe de recherche pédiatrie
La recherche en pédiatrie
La conjonction de l’activité de pédiatrie primaire, secondaire et tertiaire au sein de l’Hôpital Femme Mère Enfant (HFME), seul hôpital pédiatrique pour toute la métropole, positionne l’HFME à la taille des plus gros hôpitaux pédiatriques européens, avec ses 308 lits de pédiatrie (125 lits de médecine, 72 lits de chirurgie, 35 lits de réanimation et soins continus, 76 places d’hôpital de jour – ACHA- dialyse, avec 37 869 séjours, 82 276 passages aux urgences et 139 911 consultations en 2019) et ses 44 lits de néonatologie (714 séjours en 2019). L’activité de recherche quant à elle s’exerce principalement au sein des services pédiatriques de l’HFME et aussi au sein des services de néonatologie de l’hôpital de la Croix Rousse et de Lyon Sud, et de l’Institut d’Hématologie et d’Oncologie Pédiatriques (IHOPe), service partagé avec le Centre Léon Bérard et localisé au sein de cet établissement, en lien direct avec les EPST.
Afin de lutter contre les pathologies pédiatriques, les investigateurs de l’Axe de Recherche Pédiatrie déploient des programmes de recherche translationnelle et clinique ayant pour but d’améliorer la prise en charge et la qualité de vie des patients.
Cette recherche bénéficie de l’appui en termes de méthodologie, de coordination et d’investigation d’un centre d’investigation clinique pédiatrique (CIC) qui assure aussi la coordination du Réseau d’Investigations Pédiatriques des Produits de Santé (RIPPS).
Maladies rares
Une expertise reconnue à travers la labellisation en centres de référence (N=14) et de compétence (N=19), au sein des filières maladies rares nationales (N=23) et internationales avec les ERN (N=7).
La densité des CRMR sur le site de l’hôpital pédiatrique traduit l’expertise des équipes des HCL et a permis le développement et le financement de projets de recherche ambitieux dans de nombreux domaines dont certains ont conduit à des modifications importantes de prise en charge des patients.
Cette dynamique autour des centres maladies rares a permis la structuration de bases de données et la mise en réseau, à la fois nationale et internationale, comme c’est le cas de l’activité de recherche de l’équipe d’épileptologie pédiatrique et de neurologie fonctionnelle qui est aujourd’hui réalisée en lien avec le réseau de référence européen pour les épilepsies rares et complexes ERN EpiCARE qui regroupe 43 centres de référence en Europe et qui est coordonné par le Pr ARZIMANOGLOU. Au-delà de la consolidation de cette dynamique et des expertises, des opportunités de développement de la recherche paramédicale dans les maladies rares s’appuient sur la mise en place des programmes de pair-aidance, de transition et d’éducation thérapeutique.
Infectiologie-immunologie pédiatrique
Le service de réanimation néonatale de l’HFME du Dr Franck PLAISANT s’est engagé depuis plusieurs années dans la recherche sur les infections nosocomiales, en développant diverses collaborations, notamment avec le Centre National de Référence des Staphylocoques et le Centre International de Recherche en Infectiologie (CIRI, unité INSERM U1111). Des projets de recherche et d’évaluation des pratiques cliniques sont menés afin d’améliorer la lutte contre ces infections, en mettant l’accent sur la meilleure décolonisation de l’environnement des nouveau-nés hospitalisés et la lutte contre les réservoirs de pathogènes au sein des services. Pour exemple, des travaux ont permis l’identification d’une souche particulière de staphylocoque (S. capitis NRCSA) dont l’épidémiologie témoigne de la capacité de diffusion internationale de pathogènes parfaitement adaptés aux contraintes des milieux hospitaliers (pression de sélection, résistance aux antiseptiques).
Au sein du service d’urgences et de réanimation pédiatriques du Pr Etienne JAVOUHEY, son équipe de réanimation pédiatrique a développé une expertise dans le sepsis et a montré que chez l’enfant (comme chez l’adulte) cette immunodéficience induite s’associait à un risque accru d’infections acquises secondaires et à une mortalité plus importante (études Pediris et Trauma/Cape-Town). L’équipe poursuit le développement de ces recherches dans ce domaine afin de comprendre les mécanismes conduisant à cette immuno-paralysie chez l’enfant en vue de développer des thérapeutiques immuno-modulatrices (étude Pedimod/collaborations avec bioMérieux et la société Beckmann) et évaluer l’effet des immunoglobulines à fortes doses dans le choc toxique de l’enfant (étude PHRC IGHN et Igloo). Pendant l’épidémie à SARS-CoV2, l’équipe a contribué à l’élaboration de recommandations européennes et françaises de prise en charge de la COVID-19 chez l’enfant. Les Prs Etienne JAVOUHEY et Alexandre BELOT contribuent au comité de pilotage national sur « le syndrome inflammatoire multisystémique pédiatrique » et leurs travaux ont conduit à décrire l’épidémiologie de cette maladie, d’identifier des biomarqueurs et de comprendre les mécanismes associés, ainsi que de proposer une thérapeutique incluant la corticothérapie.
La rhumatologie pédiatrique assure la prise en charge des maladies inflammatoires systémiques et articulaires rares de l’enfant. Le service de néphro-rhumatologie-dermatologie pédiatriques des Prs Justine BACCHETTA et Alexandre BELOT est labellisé depuis 2017 site constitutif du centre national de référence des rhumatismes inflammatoires et des maladies auto-immunes systémiques de l’enfant RAISE, membre actif de la filière de santé maladie rare (FAI2R) co-coordonnée par le Pr Alexandre BELOT. Le service participe à un grand nombre d’essais cliniques réalisés pour les arthrites juvéniles idiopathiques, comprenant des biomédicaments ciblant des cytokines. Les échantillons issus de patients développant une maladie inflammatoire à début précoce sont étudiés par Whole Exome Sequencing puis à l’aide d’explorations immunologiques fonctionnelles, dans le but de proposer une médecine personnalisée avec immuno-intervention ciblée. Par ailleurs, a été constituée une biobanque nationale de lupus juvénile, parmi les plus importantes d’Europe avec plus de 450 échantillons, et qui est conservée au sein du CRB biotec.
Le service d’hépato-gastro-entérologie pédiatrique du Pr Noël PERETTI, labellisé centre constitutif des maladies rares digestives (MaRDi), avec une file active de plus de 200 patients atteints de maladies inflammatoires chroniques de l’intestin (MICI), évalue le suivi et la prise en charge des MICI de l’enfant et élabore des projets de recherche translationnelle permettant une meilleure compréhension des mécanismes physiopathologiques régissant l’inflammation intestinale chronique.
Nutrition et métabolisme pédiatriques
Au sein du centre de référence des maladies rares du calcium et du phosphore localisé dans le service de néphro-rhumatologie-dermatologie pédiatriques dirigé par le Pr Justine BACCHETTA, référencé dans deux filières maladies rares (ORKID et OSCAR en France, ERKNEt en Europe), l’activité de recherche est double, avec un focus particulier sur les pathologies phosphocalciques à porte d’entrée rénale (lithiase, néphrocalcinose) et sur l’atteinte minérale et osseuse induite par la maladie rénale chronique. L’activité de recherche a permis d’obtenir des valeurs de référence chez des adolescents sains pour les principaux biomarqueurs osseux et l’imagerie osseuse (scanner haute résolution), ce qui a permis d’initier des travaux sur les atteintes osseuses des maladies chroniques en lien avec de nombreux autres service de pédiatrie (néphrologie, nutrition, pneumologie, diabétologie notamment). De même, l'activité de recherche du service a participé à l’élaboration de recommandations sur les fragilités osseuses pédiatriques et la supplémentation en vitamine D en pédiatrie générale avec la Haute Autorité de la Santé.
Les principaux axes de recherche développés dans le service d’hépato-gastro-entérologie pédiatrique concernent (i) l’évaluation et la prise en charge de la dénutrition qui ont notamment abouti à une restructuration des soins pour ces patients dénutris avec la création d’une Unité Transversale de Nutrition pédiatrique (UTN), (ii) l’insuffisance intestinale et la nutrition artificielle et (iii) les dyslipidémies. Les hypocholestérolémies génétiques constituent une thématique de recherche importante notamment en lien avec le centre référent des maladies rares de Lyon (MaRDi) et le réseau national sur les hypocholestérolémies génétiques en lien avec le RHU de Nantes CHOPIN (CHOlesterol Personalized Innovation) contribuant au développement de collaborations internationales (Canada, Montréal, Pr LEVY ; USA, NYC, Pr HUSSAIN) ayant abouti à une dizaine de publications.
L’équipe de réanimation pédiatrique du Pr Etienne JAVOUHEY conduit depuis de nombreuses années des recherches sur une évaluation systémique du statut nutritionnel et sur la tolérance du support nutritionnel (PI : F Valla), en lien avec le NutriSIP, groupe francophone de nutrition en soins intensifs pédiatriques et l’ESPNIC (European Society of Pediatric and Neonatal Intensive Care). En collaboration avec l’équipe d’anesthésie pédiatrique du Dr BOUVET, des recherches portent aussi sur l’intérêt de l’échographie gastrique comme marqueur de la tolérance nutritionnelle en réanimation pédiatrique.
Le service de néonatologie et de réanimation néonatale de l’hôpital de la Croix Rousse du Pr Olivier CLARIS conduit des études cliniques évaluant les liens entre la qualité d’une nutrition précoce et la croissance en période néonatale au cours de l’hospitalisation et au-delà, ainsi que l’évolution neuro-développementale de ces enfants. Par ailleurs, l’équipe s’intéresse à l’alimentation entérale, et plus particulièrement à l’apport énergétique des différents laits artificiels proposés ainsi que dans la prévention des troubles de l’oralité avec évaluation de la formation des infirmières à la stimulation de l’oralité sur l’acquisition de l’autonomie alimentaire chez les nouveau-nés d’une unité de réanimation néonatale. L’équipe de néonatologie du Pr PICAUD de l’hôpital de la Croix Rousse, associée au lactarium régional, travaille sur l’optimisation de la composition du lait (maternel, pasteurisé, provenant de dons) dont les travaux ont permis de proposer des préconisations qui font dorénavant partie des dernières recommandations sur le sujet, et du dernier guide Européen concernant les produits issus du corps humain (EDQRM 2019). Concernant la nutrition de l’enfant à terme, l’équipe travaille sur la composition des préparations pour les nourrissons qui ne peuvent pas être allaités par leur mère, notamment sur l’optimisation de l’apport protéique précoce, qui a été associé au risque de survenue d’une obésité ultérieure.
Neuro-développement
L’activité de recherche de l’équipe de neurologie pédiatrique et de l'équipe d'épileptologie pédiatrique du Pr Alexis ARZIMANOGLOU est réalisée en lien avec le Centre de référence des déficiences intellectuelles rares et en collaboration avec les coordonnateurs du Centre de référence des maladies rares (épilepsies, maladies inflammatoires, NF1) et le Centre de référence National AVC de l’enfant, auxquels contribuent les neuro-pédiatres. Elle inclut par ailleurs les projets de recherche en lien avec le réseau européen épilepsies rares et complexes, ERN EpiCARE, auquel l'équipe d'épileptologie pédiatrique participe.
Dans le cadre du service de neurologie pédiatrique du Pr Vincent DES PORTES DE LA FOSSE, la recherche sur le neurodéveloppement est menée en lien avec le Centre de Recherche en Neurosciences de Lyon (CRNL) sur 4 axes principaux : (i) psychologie développementale et imagerie cérébrale de l’X fragile et autres syndromes avec déficience intellectuelle liée au chromosome X (DILX) incluant la description clinique de nouveaux syndromes ainsi que l’étude des processus cognitifs et des réseaux neuronaux sous-jacents, (ii) essais thérapeutiques dans les troubles du neurodéveloppement (TND), avec notamment 5 essais thérapeutiques multicentriques dans le Syndrome du X fragile et des études en préparation dans d’autres syndromes, déficit en créatine notamment, (iii) recherche participative en Sciences Humaines et Sociales menée avec les professionnels de l’accompagnement, les patients, leurs parents et les associations, (iv) cohortes longitudinales d’enfants atteints de malformations cérébrales de pronostic incertain (agénésies du corps calleux, malformations du cervelet), en partenariat avec le service de radiologie pédiatrique du Pr L GUIBAUD et les équipes de génétique des Dr Audrey PUTOUX, Pr Damien SANLAVILLE, avec des études sur le devenir cognitif, scolaire et adaptatif jusqu’à l’adolescence.
Au sein du service de psychopathologie du développement de l’enfant et de l’adolescent du Dr Olivier REVOL, l’activité de recherche se fait principalement en lien avec l’Institut des Sciences Cognitives Marc Jeannerod (ISC) et le CRNL sur 4 axes principaux : (i) un axe neurosciences du développement et cognition sociale reposant sur l’étude des troubles de la communication sociale (dysphasie et troubles du spectre autistique), des troubles du comportement et de la régulation des émotions (TDAH & TOP), (ii) un axe neurocognition et psychopathologie basé sur des études sur les « bébés à risque » (grands prématurés) et sur les troubles précoces de la dyade mère-enfant, (iii) un axe neuromodulation cérébrale (tDCS & Neuro feedback) basé sur des études du TDAH et le syndrome de Gilles de la Tourette et (iv) un axe pharmacologique.
Gouvernance de l’Axe de Recherche Pédiatrie
Le comité de pilotage de l’Axe de Recherche pédiatrie est constitué de trois pédiatres universitaires, la Pre Justine BACCHETTA et les Prs Etienne JAVOUHEY et Noël PERETTI, ainsi que du Dr Aurélie PORTEFAIX, référente pédiatrie au CIC et de la Directrice de Programme Recherche pédiatrie, Asmaà FRITAH-LAFONT. L’animation scientifique de la communauté de recherche pédiatrique est basée sur une réunion mensuelle regroupant les investigateurs de l’axe où sont présentées les actualités (appels d’offres nationaux et internationaux, initiatives de structuration de l’axe, partage d’informations scientifiques etc…). Ces réunions qui favorisent les interactions et collaborations entre les acteurs de l’axe ont pour but de faire émerger des projets pour répondre aux appels d’offre nationaux et internationaux afin de contribuer au rayonnement scientifique de l’axe pédiatrie à l’échelle nationale et européenne.
Evolution de l’Axe de Recherche Pédiatrie
L’émergence d’une volonté politique et institutionnelle de mettre l’environnement au cœur des questions de société, l’impact majeur sur la santé de l’enfant des modifications environnementales, et l’existence d’un vivier de jeunes pédiatres/chercheurs intéressés à Lyon par cette question, nous ont amené à travailler à la structuration, depuis plus d’un an maintenant, d’un axe de recherche transversal « Santé de l’enfant & Environnement ». Cette orientation stratégique nouvelle de la recherche en Pédiatrie s’inscrit dans les priorités stratégiques de notre établissement et a pour objectif de fédérer la communauté pédiatrique des HCL (médecins et paramédicaux) et aussi pédiatres de ville et médecins généralistes, associations de patients, acteurs du territoire (institutionnels et industriels) avec lesquels nous pouvons envisager de développer des projets collaboratifs. Pour faire émerger ces projets, une réunion spécifique est organisée tous les trimestres pour présenter l’avancement des projets identifiés en lien avec le CIC et avec les différents acteurs lyonnais (médecins et chercheurs). Afin de sensibiliser le plus grand nombre à cette thématique émergente, un séminaire « Santé de l’enfant & Environnement » de fréquence annuelle et se déroulant sur une journée est prévue à partir de 2023. Le premier séminaire co-organisé avec l’Université Lumière Lyon 2 et la Mairie de Lyon, aura lieu le mardi 28 novembre 2023 et sera l’occasion de présenter cette démarche qui a pour enjeu principal de développer la recherche au bénéfice de la santé des enfants.
ETP : Vivre avec la lymphangioléiomyomatose (Respi-LAM)
ETP : Vivre avec la lymphangioléiomyomatose (Respi-LAM)
Pourquoi participer au programme ?
Ce programme d'éducation thérapeutique vise à acquérir des compétences et des connaissances permettant de prendre en charge de manière optimale la maladie en partenariat avec une équipe pluridisciplinaire et améliorer la qualité de vie.
A qui est destiné ce programme ? Qui peut participer ?
Ce programme est destiné :
- à toutes les patientes atteintes d’une lymphangioléiomyomatose sporadique, âgées d’au moins 18 ans suivies au sein du centre de référence ou adressées par un pneumologue ;
- aux proches aidants.
Comment participer au programme ?
Le programme peut vous être proposé lors d’une consultation ou d’une hospitalisation.
La participation est volontaire et gratuite.
Comment se déroule-t-il ?
- Dans un premier temps, un entretien individuel sera réalisé pour discuter ensemble des attentes, des questions, des difficultés et définir les priorités.
- Par la suite, plusieurs séances collectives ou individuelles seront proposées pour répondre aux priorités (le nombre de séances dépend des priorités).
- Enfin, un entretien individuel sera réalisé pour clore le programme.
Thématiques abordées
- Ma maladie, mes connaissances
- Mon suivi clinique
- Les situations d’urgence
- Mon essoufflement
- Mon alimentation
- Mon traitement
- Mon bien-être
- Féminité et LAM
Hôpital Louis Pradel
- Centre de référence des maladies pulmonaires rares
Coordonnateur : Dr TRACLET Julie
Contact : 04 27 85 77 00
- Maladies rares - Rubrique
- Centre de référence des maladies pulmonaires rares (Hôpital Louis Pradel)
L’activité d’urgence psychiatrique est organisée afin de répondre au mieux aux situations d’urgences (état d’agitation, troubles psychotiques, décompensation d’une pathologie psychiatrique, crises suicidaires …), pour permettre une prise en charge initiale, une orientation adéquate et/ou un traitement de courte durée des situations de crises au sein de l’unité d’hospitalisation.
Un exoscope utilisé pour la première fois en France en neurochirurgie pédiatrique

Avec leur tenue stérile bleue et leurs lunettes noires, ils ont comme un air de "blouses brothers". Depuis l’arrivée d’un exoscope, en mars, à l’hôpital Femme Mère Enfant, les agents officiant au bloc opératoire pour les interventions en neurochirurgie pédiatrique ont dû légèrement modifier leur tenue de bloc.
A leur traditionnelle blouse, s’est ajouté un accessoire désormais indispensable : des lunettes noires pour voir en 3D, comme au cinéma. C’est l’une des particularités de l’exoscope, qui diffuse en direct des images en trois dimensions de l’opération en cours.
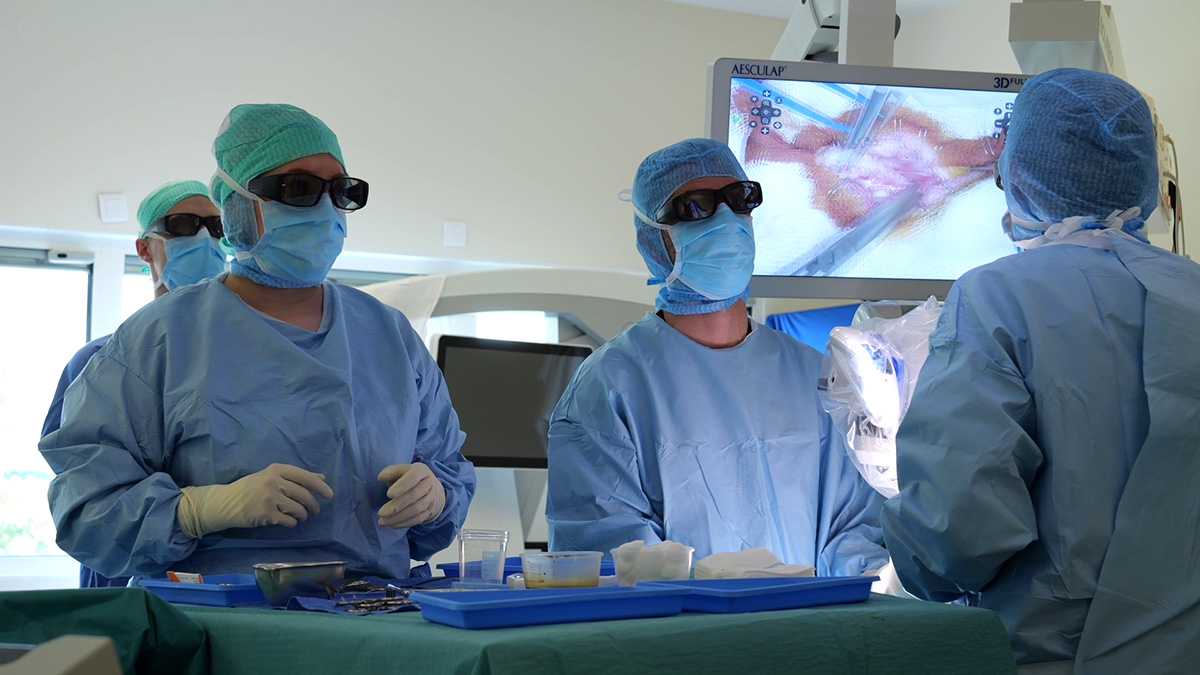
Super microscope, utilisé pour la microchirurgie non-profonde, cet appareil dernier cri rassemble en un seul dispositif les avantages de différentes technologies utilisées au bloc opératoire telles que l'exoscopie, la microscopie ou les robots chirurgicaux. Avec une caméra digitale installée au bout d’un bras robotisé, il permet de contrôler les mouvements, la position et l'angle de vision. Il diffuse également de la lumière. Les images, elles, sont instantanément projetées, en 3D donc, sur des écrans visibles par tous.
Une plus-value pour les soignants comme pour les patients
« L’exoscope est un outil de microchirurgie qui augmente la qualité de vision au cours d’une intervention, non-seulement pour le chirurgien, mais aussi pour l’ensemble de l’équipe. Pour la première fois, tous les agents présents au bloc, assistants, IBODE, anesthésistes, ainsi que, régulièrement, des internes ou étudiants, peuvent visualiser exactement, avec les bons reliefs, ce que voit le chirurgien opérateur. Il y a donc une plus-value à la fois pédagogique, pour la formation des futurs chirurgiens, et en termes de réactivité, puisque les agents du bloc, en sachant précisément où en est l'opération, peuvent mieux en anticiper les différentes étapes », loue le Pr Federico DI ROCCO.
Le service de neurochirurgie pédiatrique qu’il dirige est le premier service pédiatrique, en France, à bénéficier d’un exoscope. La machine, baptisée Aesculap AEOS, conçue par la société allemande B. Braun, a été en grande partie financée grâce au soutien de la Fondation HCL. Son appel aux dons a permis de collecter les trois-quarts du montant total de l’exoscope, dont le coût s’élève à plus de 300 000 €. Si les donateurs (Groupama et la Fondation Groupama, le Groupe Apicil, la Maison Hermès, la Fondation Solidarités by Crédit Agricole Centre-est et l’association Les Etoiles Filantes, notamment) se sont montrés généreux, c’est parce qu’au-delà du bénéfice pour les soignants, cet outil haut de gamme apporte surtout un réel bénéfice aux patients.
A terme, d’autres services pourraient en bénéficier, y compris pour des patients adultes
« Touchant au cerveau, au rachis ou à la moelle épinière, le traitement neurochirurgical est complexe et met en jeu la survie, et surtout la survie sans séquelles de l’enfant. Il vise à éliminer une tumeur cancéreuse ou à corriger une déformation ou malformation. La difficulté, lorsqu’il faut réaliser l’exérèse de la tumeur ou l’ablation de la malformation, c’est la préservation du tissu sain autour. Sur la zone concernée, parfois minuscule, l’exoscope permet d’élargir le champ de vision, de mieux appréhender la profondeur, grâce à la 3D, ainsi que de garder en mémoire la position sur laquelle travaille le chirurgien. Il améliore donc la précision et la sûreté du geste, préservant toutes les possibilités de bon développement psychomoteur de l’enfant », reprend le Pr DI ROCCO.
Par la main du neurochirurgien, une trentaine de chirurgies non-profondes du cerveau, du rachis et de la moelle épinière ont déjà été, depuis mars, réalisées sous exoscope, dont l’utilisation, dixit le Pr DI ROCCO, « est désormais routinière » par le service de neurochirurgie pédiatrique de l’hôpital Femme Mère Enfant. Prenant en charge des patients de tout âge, de 0 à 18 ans, celui-ci envisage, à court terme, une centaine d’opérations annuelles avec l’appareil robotisé. A moyen terme, d’autres services pourraient en bénéficier, y compris chez l’adulte, pour de la chirurgie uro-viscérale ou orthopédique, notamment. L’utilisation de l’imagerie devrait également se développer, avec l’intégration d’autres images aux écrans (IRM pré-opératoire, images anatomiques en réalité augmentée, etc.).
« Nous sommes ravis que le premier système Aesculap AEOS sur le sol français soit installé aux Hospices Civils de Lyon, établissement de très haut niveau d’expertise médicale. C’est aussi le premier système dédié à la pédiatrie en Europe. En tant que Groupe européen d’envergure mondial, véritable multi-spécialiste des technologies de santé, nous nous engageons au quotidien auprès de notre client et partenaire les HCL pour répondre à ses besoins en termes d’innovation. Accélérer le développement et l’attractivité de nos clients est un des engagements fondamentaux de notre promesse client. Le système Aesuclap AEOS utilisé par les équipes médicales des HCL permet une prise en charge de plus grande qualité des patients de la région lyonnaise, et ce dès maintenant ! », Christelle GARIER-REBOUL, Présidente de B. Braun France
Grâce au soutien de la Fondation HCL et de ses mécènes, l’établissement lyonnais est le premier en France à se doter, au niveau pédiatrique, de cet appareil haut de gamme.
Opérer les tumeurs cérébrales pédiatriques avec précision - Fondation HCL

Pancréatectomie
Pancréatectomie
Qu’est-ce que le pancréas ?
Le pancréas est une glande à la fois endocrine et exocrine, c’est-à-dire qui sécrète des hormones (dont l’insuline qui rentre dans la régulation du taux de sucre) et des enzymes pancréatiques qui participent à la digestion.
Il est intimement attaché au duodénum (la première partie de l’intestin) et est traversé par la voie biliaire principal qui permet de drainer la bile produite par le foie dans l’intestin.
Dans quels cas doit-on l’enlever (en partie le plus souvent) ?
La présence d’une tumeur, maligne ou bénigne, peut nécessiter d’enlever une partie (cas le plus fréquent) ou la totalité du pancréas.
Quelles types d’interventions peuvent être réalisées ?
Les interventions réalisées sont soit une énucléation (ablation de la tumeur seule), soit une duodeno pancréatectomie céphalique (on enlève la partie du pancréas qui est intimement lié au duodénum, à droite , c’est la « tête » du pancréas), soit une pancréactomie gauche avec le plus souvent ablation de la rate dans le même temps (car elle est est très proche du pancréas.) De façon moins fréquente, on peut enlever tout le pancréas.
Ces interventions sont le plus souvent réalisées par laparotomie, c’est-à-dire par une grande incision.
Quelles sont les risques de ces interventions ?
Le pancréas est une glande fragile qui secrète des enzymes ; après avoir été sectionné, il peut exister une fuite de liquide pancréatique : il s’agit d’une fistule pancréatique. Pour permettre son bon écoulement et diminuer le risque de formation d’abcès, des drainages sont mis en place après l’intervention. De nombreux vaisseaux sont exposés pendant l’intervention, d’où un risque d’hémorragie pendant ou après celle-ci avec parfois nécessité de transfusion, de traitement radiologique ou plus rarement de reintervention chirurgicale.
Par ailleurs la reprise de l’alimentation peut parfois être difficile du fait d’une paralysie au moins temporaire de l’estomac.
La chirurgie pancréatique est une chirurgie « lourde » et comporte des risques moins spécifiques notamment la pneumopathie et les phlébites. La mobilisation précoce, les exercices respiratoires et la reprise précoce de la marche diminuent considérablement ces risques.
Quels sont les conséquences d’une ablation partielle ou totale du pancréas ?
L’ablation de tout le pancréas (rare) a pour conséquence :
-l’absence de sécrétion d’enzyme pancréatique, ce qui entraine un défaut d’absorption des aliments ; cela se corrige avec la prise d’enzymes pancréatiques en gélules au moment des repas
-un diabète par absence de sécrétion d’insuline, nécessitant un traitement spécifique par insuline.
Après une ablation partielle du pancréas, on peut observer les mêmes conséquences mais de façon inconstante et d’une moindre intensité
- Service de chirurgie endocrinienne (Hôpital Lyon Sud)
Le service 3P « Promotion, Prévention, Santé Populationnelle » a pour but d'agir en prévention et promotion de la santé au bénéfice des patients et usagers et plus largement des citoyens du grand Lyon, mais aussi des professionnels hospitaliers ainsi que d'adapter les parcours de santé aux personnes ayant des besoins spécifiques (handicap, précarité, périnatalité et toute petite enfance etc.).<
Ostéoporose : savoir repérer les signes d'alerte !
Ostéoporose : savoir repérer les signes d'alerte !
Abonnez-vous à Parlons santé ! La lettre d’info qui prend soin de vous, à la chaine YouTube des HCL et suivez-nous sur les réseaux sociaux !
Prise en charge des patients traumatisés graves
Prise en charge des patients traumatisés graves
Qu’est-ce que « le déchocage » ?
Il s’agit du cœur névralgique du Trauma Center. C’est une salle d’accueil dans laquelle est effectuée la première prise en charge hospitalière après un traumatisme violent (accident de la route, accident de travaux, tentative de suicide …). Les patients y sont amenés par le SAMU et/ou les pompiers après une tentative de stabilisation de leur état sur place afin d’être transportables. Il est constitué de plusieurs postes équipés d’un brancard, d’un respirateur ainsi que de quoi monitorer les paramètres vitaux des patients.
Une fois les équipes de secours arrivées au déchocage, le relais est pris par l’équipe dédiée multidisciplinaires médico-chirurgicale.
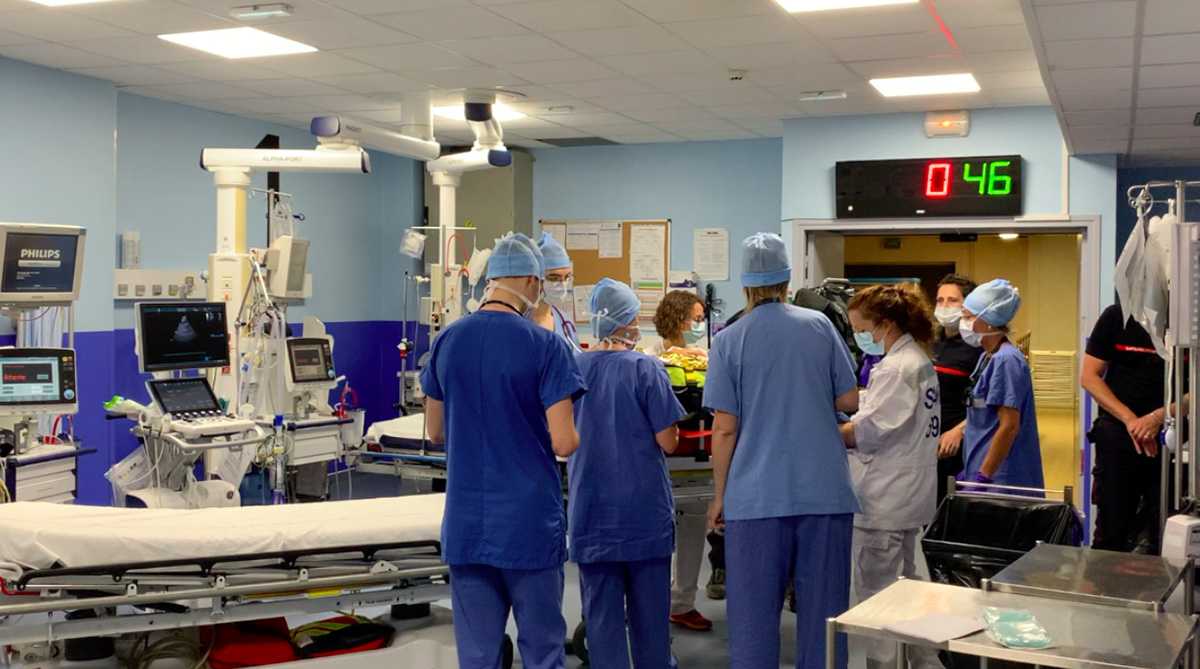
Est-ce que tous les patients traumatisés viennent au déchocage ?
Les équipes de secours contactent le Médecin Réanimateur de garde au déchocage afin de statuer de la nécessité de prise en charge via ce service ou au service des urgences de l’hôpital. Une discussion et des conseils sur la prise en charge en dehors de l’hôpital sont délivrés à l’équipe de secours sur place auprès du patient.

Il y a trois grades, A/B/C, en fonction de la gravité du patient (A étant le plus grave) :
- Grade C : Patient stable mais cinétique particulière avec nécessité de scanner très rapidement (les enfants ≦ 3 ans sont systématiquement requalifiés en grade B).
- Grade B : Patient instable à la prise en charge en dehors de l’hôpital ayant été stabilisé par les premiers secours ou présentant des lésions anatomiques d’une gravité particulière (traumatisme pénétrant, lésion vasculaire, amputation, …).
- Grade A : Détresse vitale extrêmement instable malgré les premiers secours ou coma traumatique.
Ces états de gravité sont protocolés afin de préparer l’arrivée du patient à l’hôpital et d’anticiper ses besoins pour une prise en charge optimale.
Le Trauma Center de Lyon est un trauma center de niveau 1 capable de prendre en charge 24h/24 l’ensemble des patients admis quel que soit leur grade d’urgence et leurs lésions.
Qui prend en charge le patient ?
L’équipe du déchocage est composée d’un médecin anesthésiste-réanimateur, d’au moins un interne, ainsi que d’un infirmier (IDE), d’un aide-soignant (ASD) et d’un agent de service hospitalier (ASH).
Dès l’appel des services de secours, l’ensemble des spécialistes qui interviendront dans la prise en charge du patient sont alertés pour garantir une prise en charge maximale rapide : personnel du bloc opératoire, du scanner et de la radiologie, chirurgiens orthopédiques, chirurgiens viscéraux, personnel du laboratoire.
Comment se déroule la prise en charge d’un patient ?
Tout doit être parfaitement coordonné afin de garantir la prise en charge la plus rapide possible, d’identifier et de traiter les lésions mettant en jeu le pronostic vital immédiat. Chaque intervenant a une fiche de poste avec des actions définies à suivre.
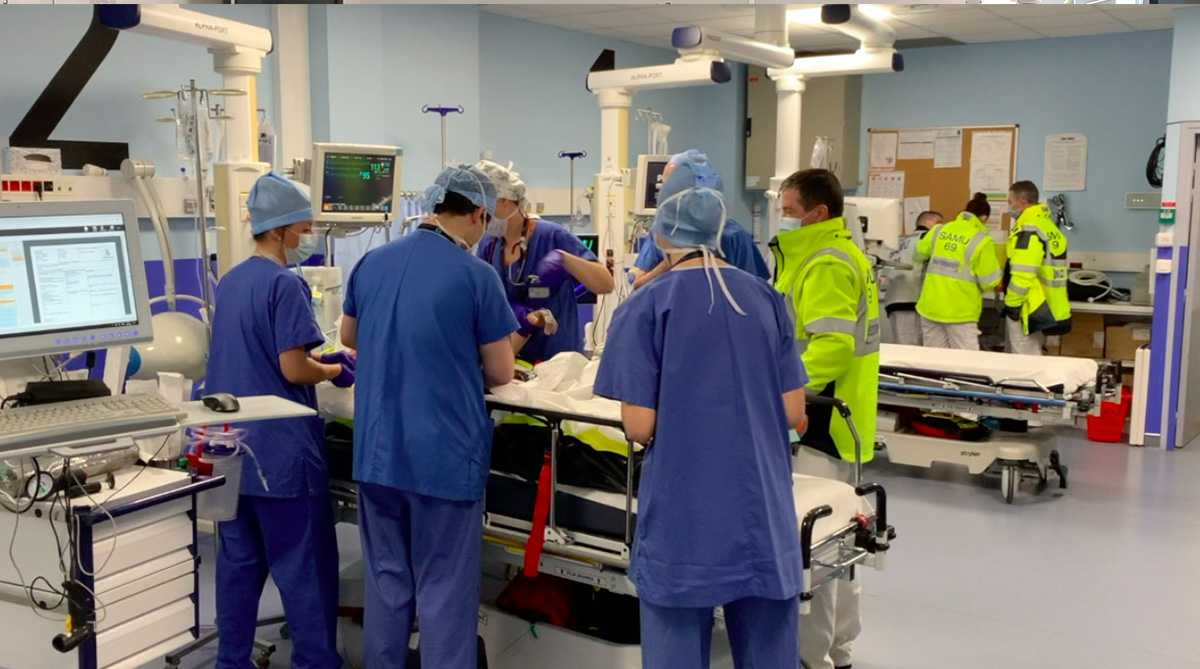
- Le Stop Relève : Il s’agit d’un temps court de transmission entre l’équipe médicale de secours ayant pris en charge le patient et l’équipe hospitalière du déchocage.
-
Accueil, installation rapide : Le patient est rapidement installé sur le brancard du déchocage. L’infirmière l’accueille, contrôle son taux d’hémoglobine avec un test rapide et installe le matériel de surveillance pour une première évaluation de la sévérité. L’aide-soignant aide à l’installation et notamment au déshabillage du patient. En effet, lors de la prise en charge dans le doute sur des lésions instables pouvant s’aggraver à la mobilisation, tous les vêtements du patient sont découpés. Les effets personnels sont répertoriés, tracés et conservés afin de garantir au patient leur sécurité. Les biens de valeur seront mis dans un coffre-fort.
-
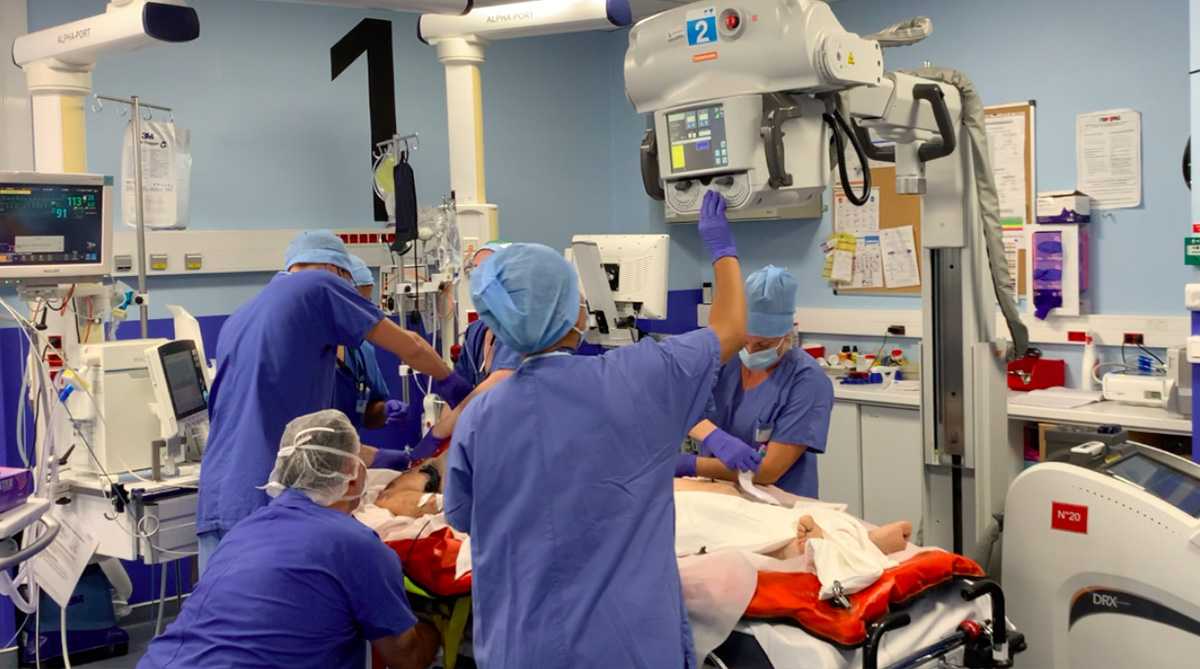
Bilan initial des lésions : L’équipe du déchocage procède aux premiers examens, prise de sang et échographie afin de faire le bilan de la situation. Des radiographies au lit du patient peuvent être nécessaires.
-
Gestes de stabilisation immédiate : En fonction de cette première évaluation l’équipe procède à la perfusion de médicaments urgents (pour corriger les anomalies de coagulation, les fonctions vitales, le risque infectieux …), au drainage d’épanchements et à la pose de cathéters.
-
Dès que possible et si la stabilité le permet, le patient est conduit au scanner (situé à proximité de la salle de déchocage) afin de préciser toutes les lésions.
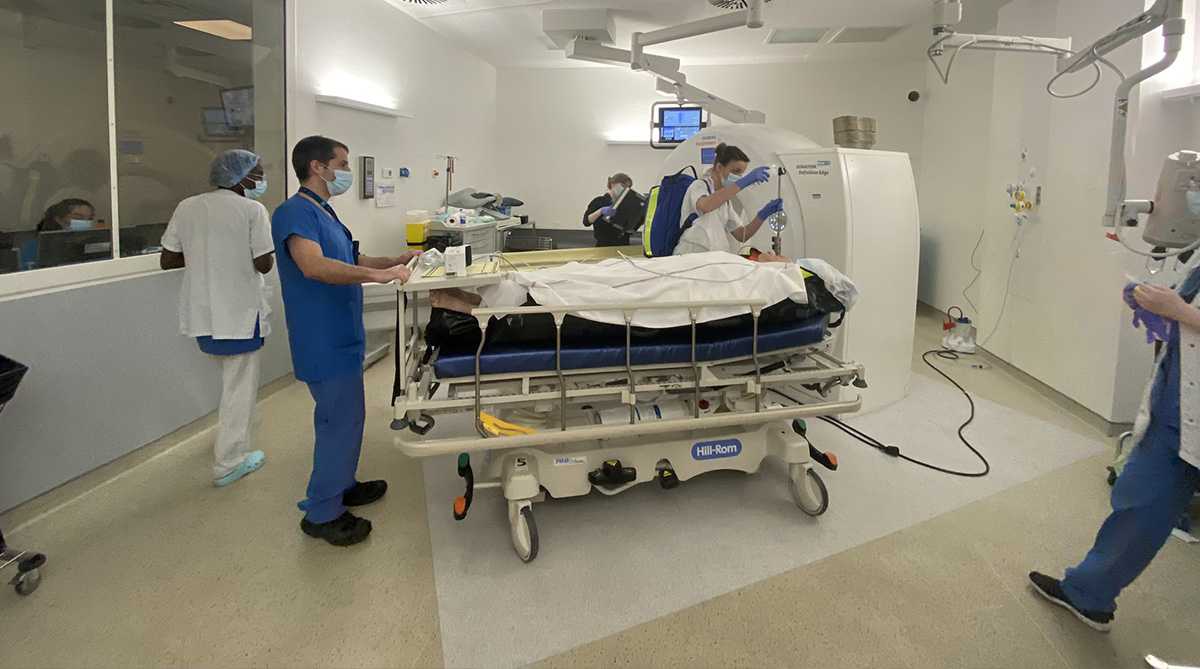
Où est orienté le patient après le déchocage ?
Bien que la prise en charge au déchocage soit rapide, il faut attendre le résultat des imageries, des bilans sanguins et avis spécialisés pour définir précisément tous les besoins de la prise en charge et avant tout transfert pour une hospitalisation éventuelle. La prise en charge du patient peut également nécessiter une prise en charge au bloc opératoire. Le patient sera ensuite transféré dans le service de soins critiques ou d’hospitalisation avec ses affaires personnelles.

Et les proches dans tout ça ?
A leur arrivée à l’hôpital les proches seront dirigés vers une salle d’attente. L’équipe soignante préviendra le médecin de leur présence. Il viendra les informer de l’état de santé du patient dès que possible lorsque les premiers soins lui auront été prodigués. Tout sera mis en œuvre pour qu’ils puissent voir leur proche dès que possible.
Hôpital Edouard Herriot | Hôpital Lyon Sud | Hôpital Femme Mère Enfant
- Centre Régional d’Expertise et de Prise en Charge des Traumatisés Graves en Auvergne-Rhône-Alpes
Le service de chirurgie digestive et de transplantation hépatique prend en charge les maladies et les cancers du tube digestif (œsophage, estomac, colon, rectum) et de la sphère hépato-bilio-pancréatique (foie, vésicule biliaire, pancréas). Il offre aux patients une prise en charge multi-disciplinaire (chirurgie, hépatologie, gastroentérologie, endoscopie, radiologie diagnostique et interventio
Le service de chirurgie digestive de l’hôpital Edouard Herriot traite les pathologies du tube digestif dans son ensemble (chirurgie oeso-gastrique, chirurgie colorectale), l’obésité (chirurgie bariatrique), les pathologies du foie, des voies biliaires et du pancréas (chirurgie hépato biliaire et pancréatique), les tumeurs endocriniennes digestives (chirurgie endocrinienne), les hernies et évent
Le service de chirurgie plastique esthétique et reconstructrice de l’hôpital de la Croix-Rousse prend en charge différents types de pathologie :
Le service est spécialisé dans le dépistage, le diagnostic et la prise en charge des troubles de l'audition et de l'équilibre. Il prend en charge les patients de tous âges souffrant de baisse de l'audition, de vertiges ou d'acouphènes.
Le service d’anesthésie et de réanimation de l’hôpital Edouard Herriot assure la continuité des soins avec des services opérationnels 24 heures/24, 7 jours/7.
Le service d’anesthésie-réanimation de l’hôpital de la Croix-Rousse assure trois missions :


