Au bloc opératoire : un patient acteur de sa propre chirurgie
Comme la plupart des patients atteints par une tumeur cérébrale de bas grade, il était en bonne santé quand la maladie s’est déclarée. C’est à la suite d’une crise d’épilepsie et de l’IRM qui s’en est suivi que les médecins ont détecté pour la première fois ce gliome, situé au contact du cortex moteur de l’hémisphère droit du cerveau. En l’absence de prise en charge, les tumeurs de ce type progressent lentement jusqu’à devenir malignes en quelques années. À ce stade, l’espérance de vie du patient est réduite à seulement deux ans.
Cette neurochirurgie de précision consiste à enlever le plus grand volume tumoral possible sans impacter les fonctions neurologiques du patient. Une véritable gageure tant les gliomes de bas grade (bénin) pénètrent profondément le cerveau et sont dans 50% des cas infiltrés dans les zones cérébrales fonctionnelles impliquées dans la motricité, la sensibilité, le langage ou la cognition. C’est pour éviter de toucher ces zones fonctionnelles que le patient reste éveillé car c’est lui qui va guider le chirurgien tout au long de la résection de la tumeur. Cette technique vise à offrir au patient le maximum de chances de reprendre, à terme, une vie normale sur le plan familial, professionnel et social.
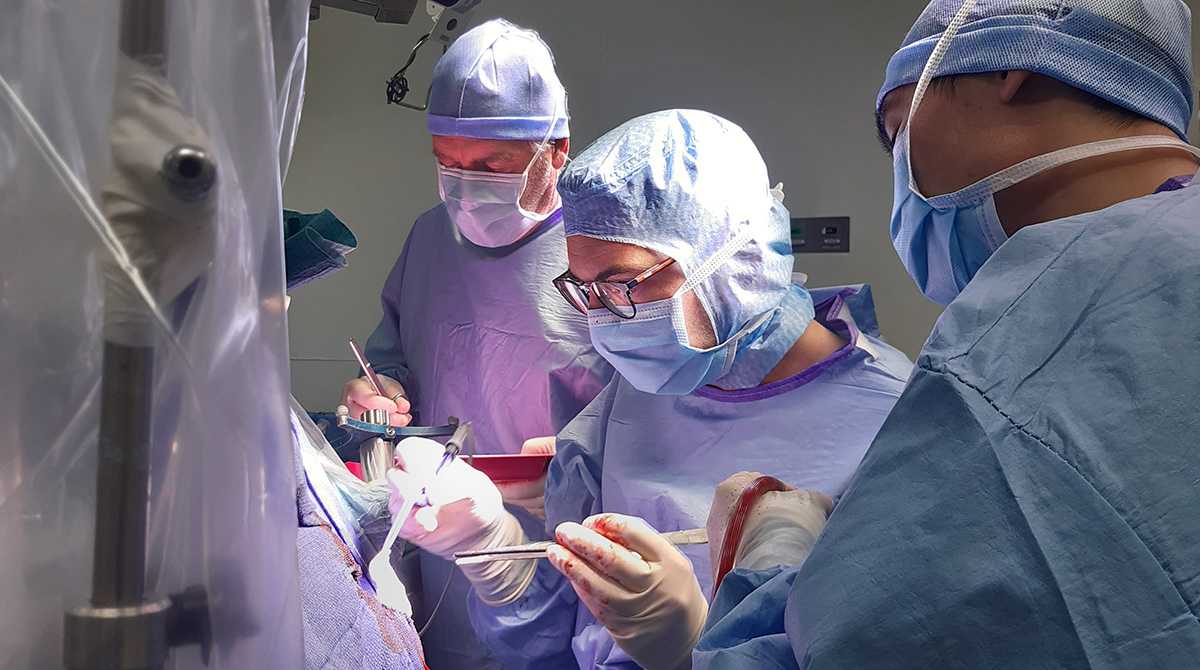
Des gestes précis et des regards concentrés
La check-list préopératoire a été chuchotée entre les professionnels du bloc, pour éviter du stress au patient. Ce dernier a été installé le plus confortablement possible. L’incision suit le tracé du crayon qui délimite la zone d’intervention. La médecin anesthésiste formée à l’hypnose parle d’une voix égale et rassurante. De son portable, s’échappent les notes celtiques de la musique choisie par le patient.
De l’autre côté de la toile protectrice qui isole le champ opératoire, les gestes sont précis et les regards concentrés. Huy Le-Ngoc, interne en neurochirurgie, venu du Vietnam pour se former à la chirurgie éveillée, assiste le Dr Picart. Progressivement, le scalp est détaché à l’aide d’un bistouri électrique et d’un racloir adapté qui permet d’enlever les adhérences persistantes. Une odeur de chair brûlée embaume furtivement l’air aseptisé du bloc opératoire.
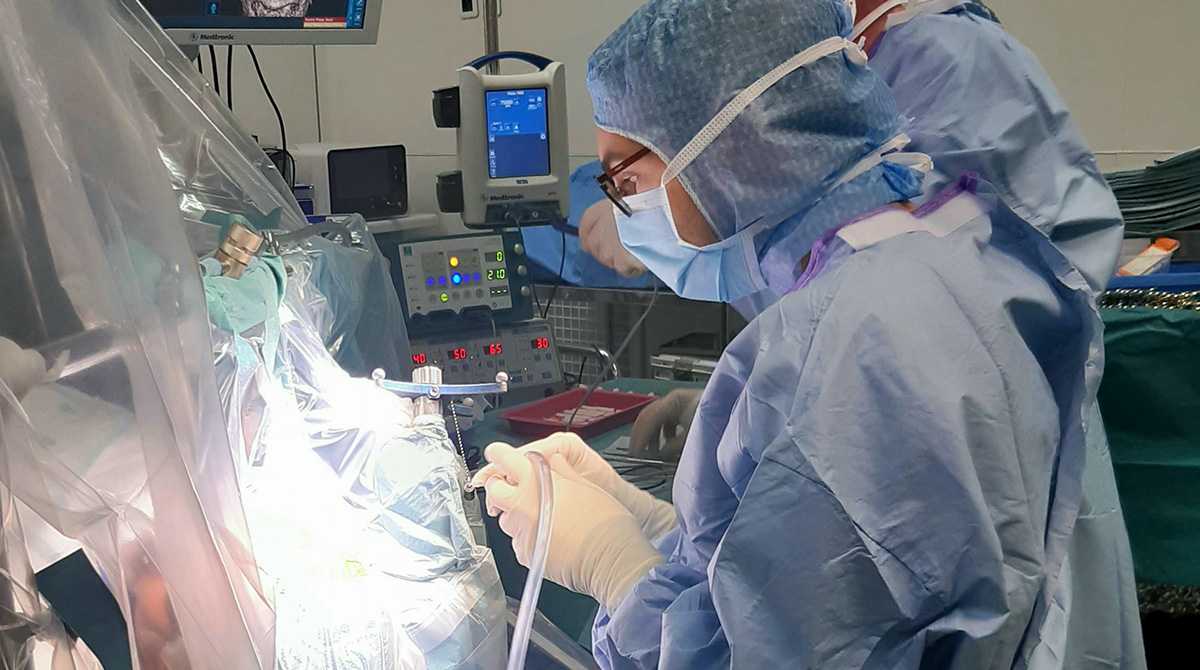
Soudain, le crâne apparaît. Le stylo pointeur du neurochirurgien, connecté à une caméra, lui permet de cerner en temps réel la position de la tumeur cérébrale à partir des IRM réalisées avant l’intervention et affichées sur l’écran de contrôle. Puis, il marque au stylo stérile les quatre points de perforation qu’il va ensuite devoir relier pour ouvrir le volet osseux.
La trépanation débute. La poudre d’os est récupérée et servira plus tard à la recalcification des bords du volet osseux. Après l’ablation de ce dernier, le patient convulse, victime d’une crise d’épilepsie. « Rassurez-vous, vous êtes en sécurité. Ça peut arriver à l’ouverture du volet », tempère calmement la médecin anesthésiste. La crise est rapidement maîtrisée grâce au sérum physiologique froid versé sur les méninges du cerveau.
L’incision de la dure-mère, cette membrane sensible et fibreuse, d'aspect nacré, de un à deux millimètres d'épaisseur, qui recouvre entièrement le cerveau, débute. Une fois soulevée, elle laisse apparaître le cerveau et la zone d’intervention que le chirurgien va devoir cartographier avec le plus de précision possible.
Il s’empare maintenant d’une sonde qui envoie des stimulations électriques à faible intensité sur le cortex afin d’inhiber quelques secondes le fonctionnement de la zone stimulée, reproduisant les conséquences qui résulteraient de la destruction de l’aire cérébrale concernée. Progressivement, se dessine la cartographie corticale des zones à éviter.
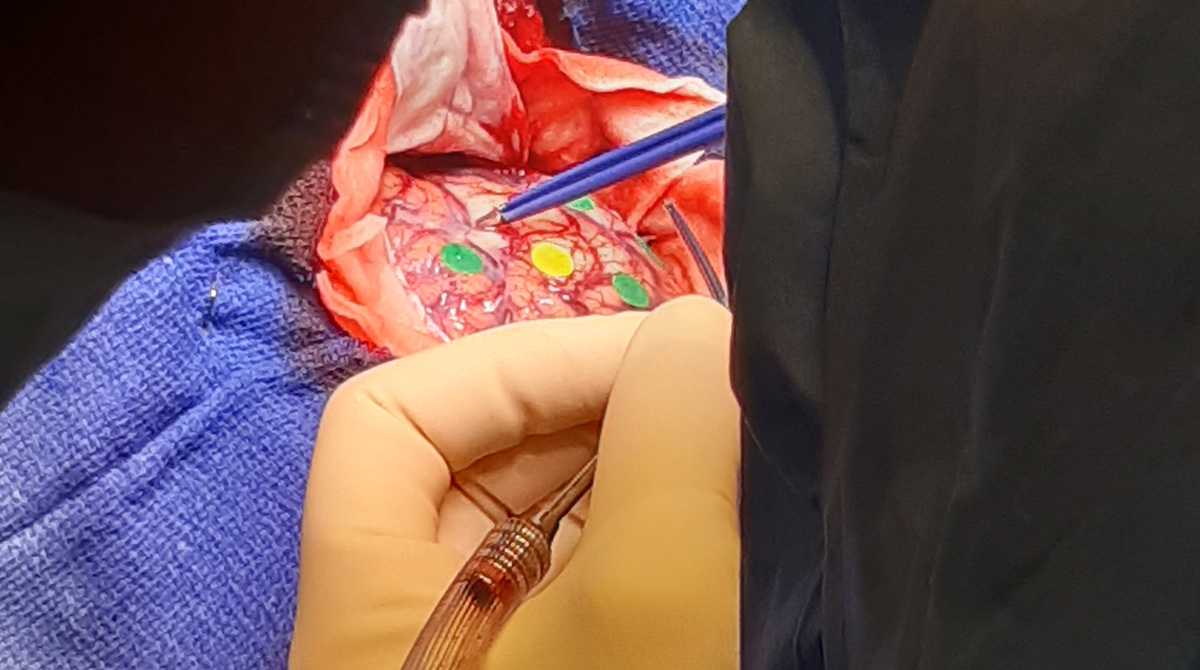
Le patient est entouré, outre la médecin anesthésiste qui sera présente à ses côtés jusqu’à sa sortie du bloc, de la neuropsychologue Elodie Tissot. Cette dernière a établi un protocole en amont. Elle évalue avec précision le patient, le stimule, le soutenant dans les gestes qu’il a à accomplir et les mots qu’il doit prononcer d’une façon synchronisée. Elle s’assure ainsi, en partenariat avec le Dr Picart, qu’aucune zone liée à la motricité des bras et du visage ne sont endommagées par l’acte chirurgical.
Si la tumeur avait été localisée dans la partie gauche du cerveau, c’est l’orthophoniste Astrig Topouzkhanian qui aurait évalué ce patient dont les aires cérébrales liées à la parole sont situées à gauche, comme chez la plupart des droitiers.
Renseigner sur la nature et l'agressivité de la tumeur
10h45. Le Dr Thiébaud Picart s’attaque à la tumeur. Philippe commence à compter tout en relevant et baissant son bras gauche. Ophélie Grandjean, infirmière instrumentiste depuis deux ans, veille à ce que l’on préserve la stérilité du microscope que le neurochirurgien va utiliser lors de l’exérèse. Elle est attentive aux moindres détails qui pourraient interférer dans la qualité de la prise en charge. Un prélèvement de la tumeur est immédiatement envoyé au laboratoire d’anatomocytopathologie. Cette première analyse va renseigner le neurochirurgien sur la nature de la tumeur et son agressivité.
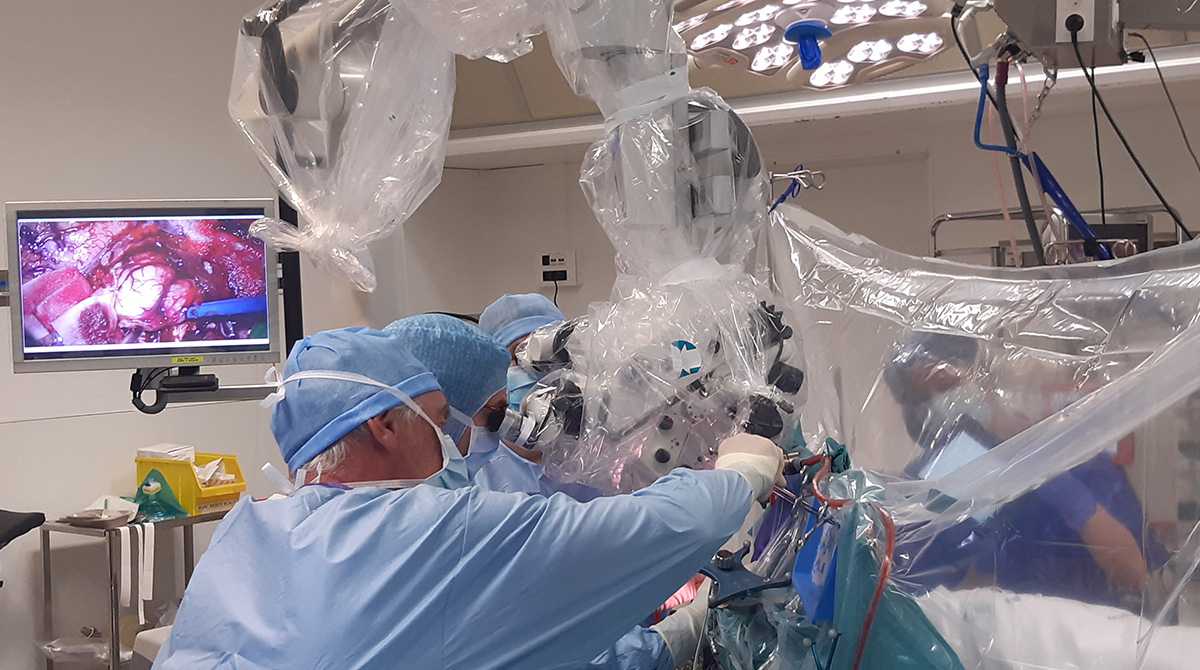
Le patient poursuit sa « gymnastique », étonnante dans un tel contexte. On le sent fatigué, mais il s’exécute sans relâche. Sa participation active est essentielle, garantissant qu’aucune zone cérébrale fonctionnelle ne soit provisoirement, voire définitivement, altérée.
Il est plus de 11h. La tumeur est désormais circonscrite. Demeure un doute sur la zone postérieure droite du cerveau : est-elle infiltrée par des cellules tumorales ? Il est néanmoins impossible de progresser davantage sans toucher des fonctions motrices.
À 11h54, le médecin décide de refermer. L’IRM cérébrale, programmée le lendemain, permettra d’évaluer la qualité de l’exérèse tumorale. Il faut recoudre la dure-mère. Les points de suture resteront et finiront par s’amalgamer aux tissus. Le volet osseux est vissé et la poudre d’os étalée sur les jointures va permettre la recalcification de l’os. Le neurochirurgien suture le muscle de la mâchoire et repositionne le scalp avant de fermer la cicatrice avec des agrafes. Dans dix jours, elles seront enlevées.
En postopératoire, la plupart des patients récupèrent complètement dans les trois mois. Cependant, une rééducation intensive est nécessaire. Philippe devra tirer le maximum du potentiel de plasticité de son cerveau. Étendu sur la table opératoire, il vient de s’endormir. Le Dr Thiébaud Picart s’en remet à ses collègues de bloc pour le préparer à sa remontée en chambre.
Cette opération de chirurgie éveillée est la huitième qu’il pratique depuis le début de l’année. En moyenne, une vingtaine d’opérations de ce type sont réalisées chaque année à l’hôpital Pierre Wertheimer.
- Hôpital Pierre Wertheimer - Établissement
- « Comment je me suis réconcilié avec la médecine », Philippe Chevalier - Actualité
- Service de neuro-oncologie - Service/consultation
- Service de Neurochirurgie crânienne générale, tumorale et vasculaire - Service/consultation
- Chirurgie éveillée : opérer avec l'aide du patient - Actualité
- Soins et spécialités - Rubrique
- Chirurgie - Rubrique
Lire le témoignage du patient Philippe Chevalier : « Comment je me suis réconcilié avec la médecine »
